体外受精とはどのような不妊治療?大まかな流れやよくある疑問【医師監修】
『はじめての不妊治療 体外受精と検査』より
画像ギャラリー自己流で妊活をしていてもなかなか妊娠にいたらない場合、次のステップとしてクリニックでの不妊治療を考えますよね。高度生殖医療「体外受精・顕微授精」という選択肢を考えはじめる夫婦も多いのではないでしょうか。体やお財布への負担が大きそうなイメージですが、実際「体外受精」とはどんな治療で、どのような流れで進むのでしょうか。大まかな流れやよくある疑問について解説していきます。
不妊治療の一つ「体外受精」とはどのような治療法?
世界ではじめて体外受精が成功したのは1978年、イギリスのこと。1992年には、顕微授精も開発されました。以降ARTの技術はどんどん進化し、日本における2021年の体外受精による出生数は過去最多の6万9,797人(2021年 体外受精・胚移植等の臨床実施成績/日本産婦人科学会より)。2021年の総出生数は81万1,622人(令和3年(2021)人口動態統計(確定数)の概況/厚生労働省より)なので、11.6人に1人が体外受精で生まれたことになります
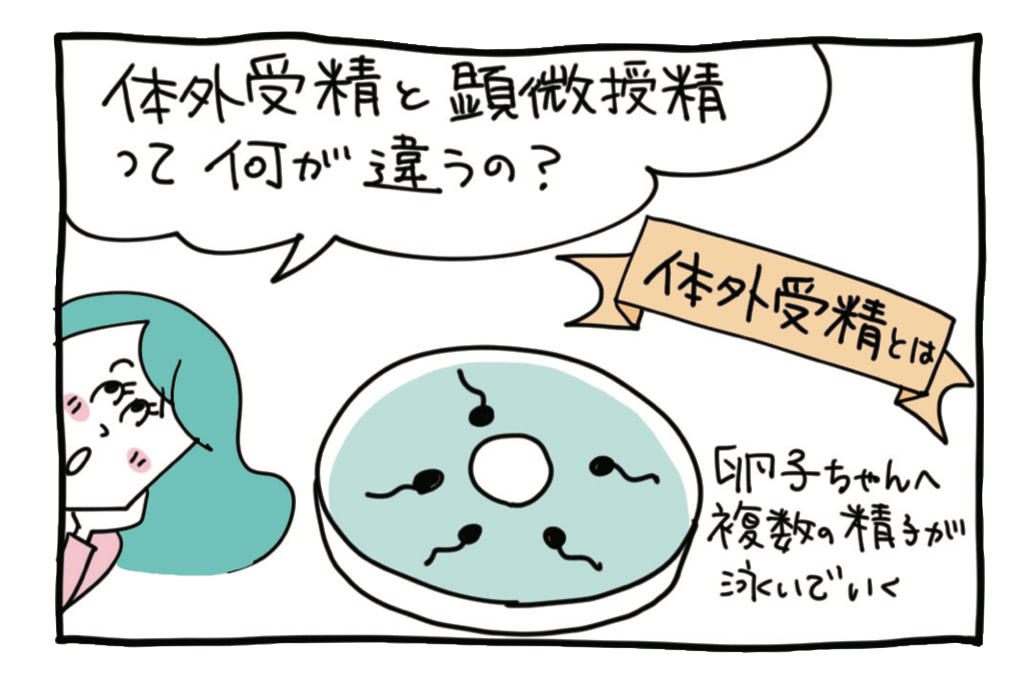
体外受精とは?
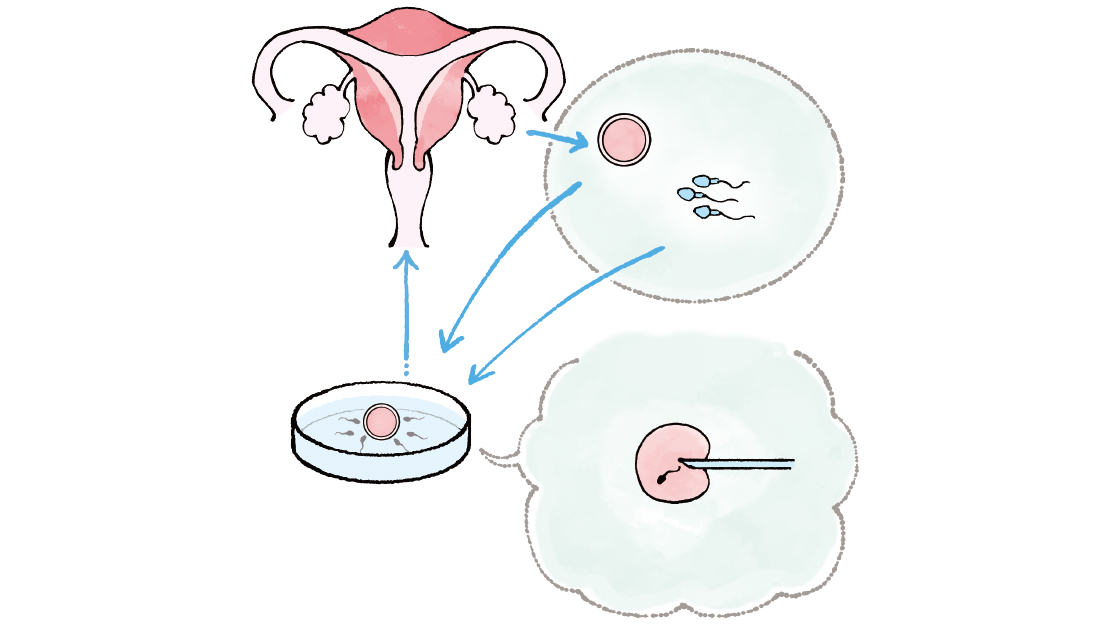
体外受精と顕微授精は、ART(生殖補助医療)と呼ばれる治療法です。自然妊娠や、一般不妊治療といわれるタイミング法、人工授精との違いは、精子と卵子の出会い(受精)の場が異なること。体外受精、顕微授精(ICIS)では、女性の体内ではなく、医療技術の手助けを受けて体外で受精が行われます。
卵巣にある卵子を、特別な針を使ってとり出し(採卵)、精子を振りかけて、自然に受精を待つのが一般的な体外受精です。顕微授精は1個の精子を選び、卵子に直接注入します。受精卵は培養して育てたのち、子宮に戻します。
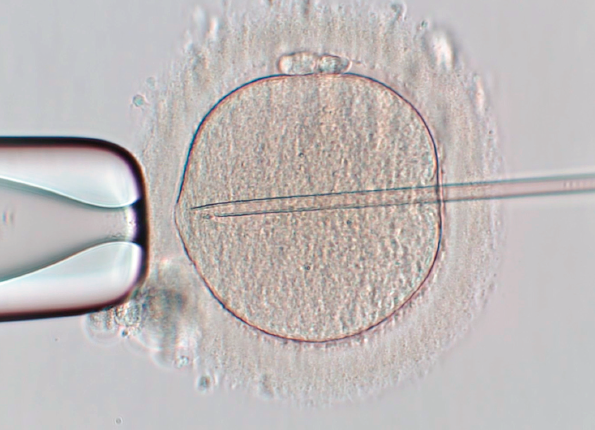
顕微授精の様子
体外受精が推奨されるケース
できれば自然に妊娠したいと思うのは当然ですが、体内での受精が難しい(受精障害)など、体外受精を検討したほうがいい場合も。医療技術の進歩と普及によって体外受精の適応とされるケースは広がってきています。また、下記にあげる項目に1つでも当てはまる人は、体外受精を検討してみましょう。
●妻の年齢が35歳以上
女性の年齢が35歳を過ぎると、妊娠率は急カーブを描いて下がり、それと反比例して流産率は高まります。その主な原因は受精卵の染色体異常。30代後半になったらできるだけ妊娠を急ぐことが大切です。
●人工授精に5回以上トライした
通常はタイミング法から人工授精へとステップアップしますが、それまでの一般不妊治療がどんな内容であれ、1年以上妊娠しなければ体外受精を検討しましょう。人工授精での妊娠は5回目までが多く、それ以降の妊娠率は頭打ちになるというデータも。35歳以上なら、人工授精3回でステップアップを考えてもいいでしょう。
●男性不妊症/乏精子症、精子無力症、奇形精子症がある
精液検査の結果、運動精子の数が少なかったり、奇形精子が多く見つかる場合は、体外受精の適応です。精子の運動率は日によってもバラつきがありますが、50%を割ることが多い人は体外受精を考えてもよいでしょう。WHOの基準(WHO laboratory manual for the examination and processing of human semen, 6th edより)では、運動率42%以下が男性不妊の目安とされますが、これは十分な数値ではありません。
●卵管が詰まっている・産婦人科系のトラブルがある
卵管が詰まっていれば体外受精の適応ですが、たとえ通っていても、内側の絨毛の機能が悪くなっている人は妊娠の可能性が低くなります。卵管水腫も同様です。また、重度の子宮内膜症、子宮腺筋症がある場合は、妊娠する可能性が少なくなることがあり、早めの対応が望ましいでしょう。
●AMH値がとても低い
AMH(抗ミューラー管ホルモン)の値は、卵巣にある発育中の卵胞から分泌されるホルモンで発育できる卵子の数の目安(卵巣予備能)になります。この値が減少している人は、残された卵子の数が少なくなっていると考えられます。ただしこの値は、卵子の質には関係なく、低いからといって妊娠できないというわけではありません。
ほかにも、精子を異物として認識して攻撃してしまう「抗精子抗体」がある場合、甲状腺機能の異常がみられる場合など免疫系のトラブルがある場合も体外受精が適応となります。
体外受精による不妊治療の流れ
納得して不妊治療を進めるためにも、治療の内容をきちんと理解することが大切です。体外受精の流れをみていきましょう。
1)夫婦共に検査
一口に体外受精といっても、さまざまな治療プランが考えられます。血液検査でホルモン値を測ったり、超音波で初期の卵胞数を調べたりして、排卵誘発の方法を決めます。男性は、精液検査で精子の状態をチェックします。
2)排卵誘発
体外受精では、注射や飲み薬の排卵誘発剤を使って卵巣を刺激し、複数の卵子を育てるのが一般的です。同時に、採卵する前に排卵が起こらないように、排卵抑制のための薬も使用します。
採卵のための卵巣刺激は、年齢やその人の卵巣機能、これまでの治療歴などを考慮しながら決定します。自分の体に合う卵巣刺激をすることが成功のカギとなります。
<主な排卵誘発方法>
| 完全自然周期法 | 低刺激法 | 高刺激法 ・アンタゴニスト法 | 高刺激法 ・アゴニスト法(ロング法、ショート法など) | 高刺激法 ・PPOS法 |
|
|---|---|---|---|---|---|
| 排卵誘発剤 | - | ・クロミッド ・フェマーラ | ・hMG製剤(注射) ・FSH製剤(注射) | ・hMG製剤(注射) ・FSH製剤(注射) | ・hMG製剤(注射) ・FSH製剤(注射) |
| 排卵抑制剤 | - | - | ・セロタイド などのGhRHアンタゴニスト製剤(注射、最近は飲み薬も) | ・スプレキュア ・プレセキュア などのアゴニスト点鼻薬 | ・黄体ホルモン製剤(飲み薬) |
| 卵子数 | 通常1個 | 1~5個程度 | ~複数 | ~複数 | ~複数 |
| 体への負担 | なし | 比較的マイルド | 卵巣の腫れ 卵巣加増刺激症候群(OHSS)が起こることも | 卵巣の腫れ 卵巣加増刺激症候群(OHSS)が起こることも | 卵巣の腫れ 卵巣加増刺激症候群(OHSS)が起こることも |
| 経済的負担 | 保険適用 | 保険適用 | 保険適用 | 保険適用 | 保険適用 |
3)卵子を成熟させる
ある程度まで卵子が育ってきたら、トリガー(引き金)と呼ばれる薬を注射し、最終的な卵子の成熟を促します。点鼻薬を使う場合もあります。通常はこの注射から約36時間後に採卵を行います。
4)採卵、採精
採卵は、膣から卵巣に針を刺して、モニターを見ながら卵胞液ごと卵子を吸いとる手術です。卵子の数が少ない場合は座薬や軽い鎮静剤のみで行うこともありますが、数が多いときには静脈麻酔を使い、眠っている間に採卵します。卵子の数が少ない場合でも、痛みに弱い方は、医師と相談して麻酔を使うとよいでしょう。夫の採精も採卵日に行います。
以前は採卵のリスクとして、感染や大量出血によるショックなどがありましたが、現在では消毒環境もととのい、モニターの精度も上っているので、血管を傷つけるなどの事故はほとんどないと考えて大丈夫です。
5)受精
体外受精と顕微授精の2つの方法があり、採卵できた個数や精子の数、運動率によって受精方法を決定します。
・体外受精
採取した精液は洗浄濃縮の作業を行って、元気なエリート精子だけを選別。シャーレという容器に入れた卵子に振りかけて培養器にいれ、受精を待ちます。無事受精すると、受精卵は分割を始めるので、そのまま培養を続けます。体外受精では、卵子1個に対して5万~10万の精子が必要とされています。
・顕微授精
卵子に振りかけるのに十分な数の精子が得られないときや、振りかける方法では受精がむずかしいと判断されるとき、精子を直接卵子に入れる顕微授精が行われます。高倍率の顕微鏡で精子を観察し、頭部や頸部、しっぽの形に以上のない精子を選び出し、ごく細いガラス針(マイクロピペット)に入れ、顕微鏡を見ながら卵子の中に注入します。これらの作業は、胚培養士と呼ばれる熟練の技師が行います。
・どちらか迷ったら「スプリット法」という選択肢も
複数の卵子がとれた場合に、体外受精と顕微授精それぞれに振り分ける「スプリット法」という方法があります。体外受精と顕微授精の境界線上にいるカップルや、どちらにしたらいいか迷う場合には、メリットがある方法です。
顕微授精では注入する精子を、人が「選ぶ」ことになるため、違和感やためらいを感じる方もいます。主治医とよく相談するとよいでしょう。
6)胚培養
採卵の翌日に受精の確認を行います。卵子の中に2つの核が見られれば正常に受精したと判断されます。
最初は1つの細胞だった受精卵は、受精後2日目に4つ、3日目には8つの細胞に分裂していきます。この2~3日目の受精卵を「初期胚」と呼びます。さらに培養を続けると5日目ごろに「胚盤胞」という状態になります。
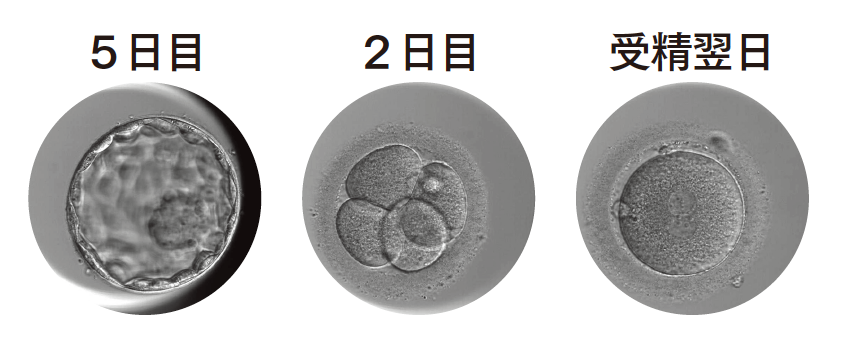
すべての受精卵が必ず胚盤胞まで育つわけではありませんが、胚盤胞になった胚は、より妊娠の可能性が高いと考えられています。
7)胚移植
移植する胚は、初期胚か胚盤胞まで育った胚のどちらかです。また、移植には、採卵した周期に胚を戻す「新鮮胚移植」と、いったん胚を凍結して次の周期以降に戻す「凍結胚移植」の2つのパターンがあります。胚の成長と子宮環境によって、どの組み合わせで行うかが変わります。
移植周期には、薬を使わずに自然に排卵するのを待つ「自然周期」と、「ホルモン補充周期」の2つの選択肢があります。「ホルモン補充周期」は、自分の排卵は点鼻薬で抑制したうえで、卵胞ホルモン剤、黄体ホルモン剤を投与し、内膜を育てます。どちらの方法を選ぶかは、ホルモン値や内膜の厚さ、年齢などから総合的に判断されます。
ほかにも着床しやすくするための施術として、胚の中身が透明帯から脱出するハッチング(孵化)を手助けするアシステッドハッチング(AHA)などもありますが、胚盤胞では状態によって行えないケースもあり、必要かどうかは個人の状況によります。
また、受精後2~3日目の初期胚をまず移植し、さらにその3日後に胚盤胞を移植する「二段階移植法」は、メイドインジャパンの技術です。先に移植された胚が子宮内膜を着床しやすい状態に導いて、次に移植される胚盤胞の着床率が高まることを期待して行います。妊娠率は上がりますが、多胎妊娠のリスクがあります。シート法(子宮内膜刺激移植法)はこのリスク回避のために開発された方法で、胚盤胞を凍結するときに、その培養液の一部も凍結保存し、まず培養液を子宮に注入して、その後、胚盤胞移植を行います。
8)妊娠判定
胚移植から約2週間後に血液検査や尿検査を行い、hCGというホルモン値が上がっていれば、着床したと判断します。その後、超音波で赤ちゃんの入っている袋(胎嚢)が確認できると、妊娠が確定します。
不妊治療「体外受精」に関するよくある疑問
不妊治療をしているとさまざまな疑問が浮かんできますよね。特に「体外受精」ではわからないとこや不安も多いもの。よくある疑問について解説します。
体外受精にデメリットはある?
女性の年齢が35歳を過ぎると、妊娠率は下がり、それと反比例して流産率は高まるため、30代後半になったらできるだけ妊娠を急ぐことがたいせつです。40代であれば、早めに体外受精に進むことを考えて治療法を選択します。
しかし体外受精を行うとなると、通院や排卵誘発の注射、そして採卵の手術など、女性にとってはやはり負担の大きいものです。
また、強い効果を持つ排卵誘発剤を使うと、おなかや胸に水がたまったり、重症になると腎不全や血栓症などを引き起こし卵巣過剰刺激症候群(OHSS)になることがあります。もともと卵巣に多くの卵胞がある多嚢胞性卵巣症候群(PCOS)の人などは、リスクが高いと考えられます。
高刺激法では、多くの場合、卵巣が腫れることはやむをえませんが、現在では排卵誘発剤の量や投与回数を調整したり、アンタゴニスト法を採用するなど細心の注意が払われるため、入院するほど重症化するケースはごくまれです。
体外受精で妊娠できる確率は?
体外受精での妊娠率は、20代なら約40%、30代前半は約30%、30代後半は約20%、40代になると10%以下に減り、43歳では3%に。数回トライすることも多いので、スタートはできるだけは早いほうがいいのです。
<女性の年齢と体外受精成功率>
20代の場合:妊娠率は約40%
30代前半の場合:妊娠率は約30%
30代後半の場合:妊娠率は約20%
40代の場合:妊娠率は10%以下
体外受精の治療時は仕事を休む必要がある?ない?
体外受精では採卵や移植など、通院回数が多くなります。そのため、スケジュール調整がむずかしくなることもありますが、仕事とも両立しやすいよう、早朝や夜間の診療を行う施設や土日の診療を行っているクリニックも多くあります。また、自宅や会社からアクセスしやすい施設を選ぶのも大きなポイントです。
一般的には採卵は午前中に行われます。自然周期や低刺激法で卵子の数が1~2個の場合は、痛み止めの座薬と軽い鎮静剤のみの無麻酔で採卵する施設もあります。採卵予定数が5個以上では、基本的には麻酔を使用します。
静脈麻酔を使った場合は、麻酔から覚めたらリカバリールーム(回復室)へ戻り、1~2時間程度安静にします。採卵後は一過性の低血糖などが起こることもあります。午後から仕事に行くことは、特に静脈麻酔による採卵の場合は、おすすめできません。当日は休暇をとり、しっかりと体を休めましょう。また、自分で車を運転して帰宅することも避けましょう。
胚移植は、通常は初期胚であれば排卵から3~4日後、胚盤胞では5~6日後が移植日となります。移植にかかる時間は5分程度。医師が超音波モニターを見ながら子宮にカテーテルを挿入し、着床に適した場所に静かに胚を置きます。採卵のように針を使うわけではないので、痛みもほとんどなく、麻酔は不要です。
移植後は30分ほどベッドで安静にすることが多いようですが、移植直後の安静は着床率には関係ないともいわれていて、そのまますぐに帰宅OKとなる施設もあります。胚移植後の生活は「ふだん通りでかまわない」という施設もたくさんありますが、私たちのクリニックでは、長年の経験から妊娠の可能性を高めるために、避けられることは避け、無理をしないでゆったり過ごす「お姫さま生活」をおすすめしています。
関連記事:体外受精、通院回数の目安はどのくらい?突然決まったりするの?
体外受精による不妊治療にかかる費用はいくら?
2022年4月より不妊治療の保険適用がスタートしました。保険が適用される以前の体外受精では、平均50万円(体外受精一式の1周期当たり)ほどの費用がかかっていました(令和2年度 子ども・子育て支援推進調査研究事業 不妊治療の実態に関する調査研究 最終報告書/厚生労働省より)。保険が適用されることで、全額自費負担だった高額な治療も、3割の負担で受けられるようになり、治療へのハードルは下がったといえるでしょう。
しかし、生殖補助医療(ART)については、これまでの助成金制度と同様に、治療を開始する時点での女性の年齢によって、制限があります。
<生殖補助医療の保険適用の要件>
●年齢制限
治療計画の作成日時点で43歳未満
●回数制限
40歳未満では通算6回まで (1子ごと)
40歳以上43歳未満では通算3回まで(1子ごと)
あわせて読みたい
【リアル明細】体外受精で妊娠!いくらかかった?33歳・Mさんのケース
年間6万人以上の赤ちゃんが体外受精・顕微授精で誕生
日本では、年間6万人以上の赤ちゃんが体外受精・顕微授精で誕生しています。高度不妊治療は、今や特別な治療ではありません。安全なの?と不安に思っていた方も、こわがらなくて大丈夫。
妊娠を妨げるトラブルや、医療のサポートを受けたほうがいいケースを知り、タイミングを逃さずにステップアップしていくことをおすすめします。治療をスタートしたら、医師やスタッフを信頼し、不安や疑問は遠慮せずに聞きましょう。
関連記事:【不妊治療のいま】保険診療が始まり、通院患者の平均年齢は?その影響で増えているコトも
妊活スタート!治療の流れ
「赤ちゃんが欲しい」と思ったら妊活スタート。第一歩は病院探しから始まります。
1.まずはあなたにぴったりの病院を探す
>>病院検索はこちらから
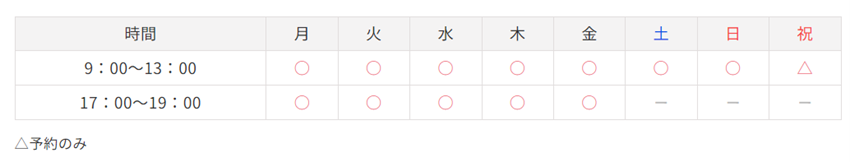
●病院の診療時間もチェック!
自分のライフスタイルにあった診療時間のクリニックかも合わせて確認しましょう。
あかほしの検索機能を使えば、9時前に診察OK、18時以降も診察している、土日祝も診察している、など条件からも探すことができます。
2. 予約(WEB予約をクリック)
受診するクリニックを決めたら、予約をいれましょう。WEBで予約をできるクリニックも増えています。初診だけは電話などで予約のクリニックもあるので、確認しましょう。
3. クリニックに行く/問診票に記入
予約した日程にクリニックにいったら、まずは受付&問診票に記入。問診票には、最終月経の状態、生活習慣、既往歴など検査に必要な質問項目に答えます。生理中でもできる検査もあります。
4. 先生によるヒアリング
事前に記入した問診票を見ながら、医師と直接話す問診タイム。日ごろから気になっていることなどはここで質問を。過去の病歴や、流産・中絶経験などもつつみかくさず正直に答えることが重要です。
5. 内診&超音波検査
外陰部の視診や触診、腟鏡を使って腟内の状態確認を内診台の上で行います。外側からは見ることができない子宮や卵巣の内部は超音波で検査します。不妊治療における超音波検査は、内科の聴診と同様の位置づけだと考えましょう。
6. 血液検査&尿検査
血液検査と尿検査は、ほとんどのクリニックで初診の時に行われます。不妊の原因になる疾患が見つかればその治療が優先されるので、初診で調べるのが基本。
7. 会計・次回の予約
ひととおり検査が終了したら待合室に戻ります。その後、会計をすませて初診の検査は終了。検査結果が出るスケジュールを聞いて次回の予約をします。初診時の多くの検査は保険が適用されますが、保険適用の有無は確認しておくと安心です。
不妊治療クリニックpickup

HORACグランフロント大阪クリニック
住所:大阪市北区大深町3-1 グランフロント大阪 タワーB 15F
アクセス:佐久北IC・佐久ICより車で約5分、JR佐久平駅より徒歩約10分
電話番号:06-6377-8824
HORACグランフロント大阪クリニックのおすすめポイント
体の器官の不調を対処的に治すのではなく、まずは心身ともにベストな調子を取り戻すために心理面や栄養面などトータルで妊娠力を高めることにも重点を置いたクリニック。
心理カウンセリング、栄養カウンセリング、気功やヨガ、鍼など、幅広く用意された統合医療プログラムから、コーディネーターが一人ひとりにあわせた自然治癒力を引き出すプランを提案してもらえます。
IVF大阪クリニック・IVFなんばクリニックで実績を積んだスタッフが集まっており、世界水準の技術と環境で体外受精を受けることができます。
森本先生監修の記事を読む
■体外受精と顕微授精の違いって?どっちを選ぶか迷ったらどうする?
関連タグ
- 24時間
- 月間
-
1妊活グッズをプレゼント♡サプリ、温活グッズなど注目アイテムを140名様に!2【杉山愛さん】45歳で閉経!? それとも予想外の自然妊娠!?妊活メディア独占インタビュー①3【全国おすすめ子宝祈願】2024年絶対行くべき最強子宝スポット20選〜妊娠しましたレポ続々!4初採卵!複数の卵子がとれた!でも移植まで育ちませんでした。どうして?【体外受精Q&A】5痛い不妊治療ランキングTOP5!痛みを乗り越えた先輩たちの体験談【医師監修】6ベッド以外の場所でも情熱的に求め合い…「お互いが初体験」のふたりが、一歩踏み出せたきっかけとは【セックス回顧録】7【100人に聞きました】2人目が欲しい!何歳違いがいい?年齢差別メリット・デメリット、理想と現実ギャップを大調査8【近畿エリアで子宝祈願】子宝スポットでもあり強力なパワスポでもある2府5県の神社&お寺9【元乃木坂46・モデル衛藤美彩さんの妊活】不妊治療中は心が乱れることもあって当然!グラウンドで走り回る夫の姿を見ていじけたことも10「これって妊娠反応?」妊娠検査薬リアル100選!陽性の線ってどれくらいの濃さ?いつごろ使った?メーカー別、判定体験&写真を一挙公開
-
1ベッド以外の場所でも情熱的に求め合い…「お互いが初体験」のふたりが、一歩踏み出せたきっかけとは【セックス回顧録】2【全国おすすめ子宝祈願】2024年絶対行くべき最強子宝スポット20選〜妊娠しましたレポ続々!3セックスの体位をアレンジして、便秘ケア&内臓を活性化!【48手ヨガにトライ】4セックスの体位をアレンジ「48手ヨガ」体幹を鍛えて全身引き締め!1分でOKな簡単ポーズ、今夜トライしてみて!5ターミナル駅近の立地と22時までの診療で、仕事後の診療を可能に。【働く女性にやさしいクリニック・にしたんARTクリニック】6痛い不妊治療ランキングTOP5!痛みを乗り越えた先輩たちの体験談【医師監修】71人ひとりの背景も把握して治療をプランニング。 医療者側の工夫で、仕事と治療の両立をサポート【働く女性にやさしいクリニック・麻布モンテアール レディースクリニック】8高い技術で着床前遺伝学的検査を提供。平日20時まで、土日祝も診療。働きながらの妊活をサポートします。【働く女性にやさしいクリニック・にしたんARTクリニック神戸三宮院】91年に1度卵巣予備能をチェックしよう。 栄養指導などのアドバイスもしています【働く女性にやさしいクリニック・立川ARTレディースクリニック】10セックスができなくなった夫が久しぶりに万全の状態に!排卵日、気分が盛り上がって…♡【35歳からの妊活】